Info OSAS varie
La Sindrome delle apnee ostruttive del sonno (OSAS): malattia cronica emergente.

La sindrome dell’apnea ostruttiva del sonno (OSAS) è definita come una interruzione del flusso respiratorio della durata di almeno 10 secondi a causa della transitoria ostruzione delle vie aeree superiori (vestibolo nasale, nasofaringe, orofaringe, ipofaringe), in presenza di uno sforzo ventilatorio toracico ed addominale mantenuto per tutta la durata dell’episodio. Per ipopnea si intende invece una transitoria riduzione del flusso respiratorio tale da causare una significativa ipossiemia.
I criteri adottati per la definizione di ipopnea sono diversi.
Comunemente si considerano significative una riduzione del flusso ventilatorio superiore al 50% rispetto ai valori di base per una durata di almeno 10 secondi e/o una riduzione dell’ossiemoglobina superiore al 4%.
La sindrome delle apnee ostruttive del sonno (OSAS), è una condizione caratterizzata da 5 o più episodi di apnea per ogni ora di sonno (indice di apnea) o da un numero di apnee e ipopnee superiore a 10 episodi per ogni ora di sonno (indice di apnea/ipopnea).
Il disturbo è estremamente frequente dal momento che sembra riguardare dal 10 al 30% della popolazione.
I soggetti affetti da OSAS, a causa della cattiva qualità del sonno caratterizzato da russamento intermittente e frequenti risvegli, manifestano una serie di problemi in grado di interferire con la loro vita di relazione, quali la eccessiva sonnolenza diurna, la diminuzione delle performance lavorative, diminuizione della capacita’ di concentrazione.
Non mancano inoltre le problematiche di interesse neurologico.
Oltre alle frequenti cefalee mattutine, ai disturbi del tono dell’umore ed ai deficit cognitivi, caratterizzati essenzialmente da deficit di memoria, è stato ormai dimostrato che la sindrome delle apnee notturne rappresenta un fattore di rischio in- dipendente di ictus cerebrale.
Diversi studi hanno evidenziato che un elevato numero di pazienti con storia recente di ictus o attacco ischemico transitorio può presentare episodi di OSA.
Le varie ricerche riportate in letteratura sono sempre concordi nel dimostrare che le OSA sono significativamente più frequenti nei pazienti affetti da patologie cerebrovascolari rispetto a soggetti di controllo della stessa età e con fattori di rischio vascolare comparabili, indicando una prevalenza del disturbo tra il 62 e l’80%. In alcuni studi, è stato anche suggerito che la presenza di OSA possa avere un impatto negativo sulla prognosi funzionale a breve termine.
Problematiche aperte
Come scritto in precedenza, i dati derivanti dalle varie indagini effettuate per verificare la presenza di una possibile associazione tra OSA e malattie cerebrovascolari hanno suggerito la possibilità che esista una relazione tra le due condizioni.
Tuttavia rimangono ancora numerose problematiche irrisolte sul tipo di legame fisiopatogenetico che unisce il disturbo del sonno con la malattia cerebrovascolare.
Un aspetto particolarmente controverso riguarda il fatto che l’alta prevalenza delle OSA nei pazienti affetti da stroke possa essere interpretata non solo come prova di una maggiore suscettibilità a di- sturbi della circolazione cerebrale in presenza di alterazioni del respiro notturno, ma anche, al contrario, come possibilità che le stesse lesioni cerebrovascolari possano indurre anomalie del respiro durante il sonno.
Tuttavia, questo problema interpretativo sembra essere, almeno parzialmente, superato dai risultati di alcuni studi di controllo che hanno dimostrato che in pazienti affetti da russamento e OSA, il rischio relativo di stroke è significativamente più alto rispetto a quello di soggetti con sonno normale.
Tale condizione di aumentato rischio appare ancora evidente dopo la correzione per i fattori di rischio vascolare associati.
Questo tipo di relazione è ulteriormente rafforzato dal risultato di studi prospettici che hanno dimostrato un aumento della probabilità di andare incontro ad un evento cerebrovascolare ischemico in presenza di russamento notturno e di incremento della durata del sonno associata a sonnolenza diurna, considerate come suggestive della presenza di OSAS.
Il secondo problema aperto riguarda la possibilità che l’alta frequenza con cui l’OSAS si manifesta in associazione con lo stroke possa essere semplicemente basata sul fatto che entrambi i disturbi si manifestano frequentemente in pazienti che presentano fattori di rischio vascolare come alcune cardiopatie, l’obesità, l’ipertensione arteriosa, il fumo di sigaretta e una storia di abuso etilico.
In altre parole, esiste un ragionevole dubbio che OSA e stroke, più che condizioni legate da un meccanismo di causa-effetto, possano più semplicemente considerarsi come condizioni di comorbidità.
In realtà, quest’ultimo concetto sembra essere confutato dai risultati degli studi citati in precedenza che hanno dimostrato che i disturbi del respiro correlati al sonno rappresentano fattori di rischio cerebrovascolare indipendentemente dalla coesistenza di altre condizioni che possono incrementare il rischio vascolare.
È stato anche rilevato come la associazione tra disturbi del sonno e ipertensione sia in grado di incrementare ulteriormente il rischio di stroke.
Una evidenza indiretta a supporto dell’ipotesi che i disturbi del respiro correlati al sonno rappresentino un fattore di rischio indipendente per malattia cerebrovascolare, deriva da studi che hanno dimostrato che l’ OSA si associa a modificazioni fisiopatologiche, sia a breve che a lungo termine, in grado di poter spiegare la genesi dell’insorgenza di disturbi cerebrovascolari, che per lo più regrediscono o scompaiono dopo terapia con ventilazione continua a pressione positiva ( NCPAP).
Meccanismi patogenetici a breve termine
Molti studi hanno mostrato che durante le apnee notturne si verificano varie modificazioni metaboliche, cardiologiche ed emoreologiche che possono avere un ruolo importante nel determinare e precipitare i disturbi cerebrovascolari.
In coincidenza con gli episodi di apnea, soprattutto al momento della ripresa della ventilazione, si verificano aumenti significativi della pressione arteriosa sistemica.
La ridotta saturazione di ossigeno e l’aumento dell’acidosi, l’elevata attività del sistema simpatico e lo sforzo ventilatorio, sono alcuni dei meccanismi coinvolti nell’aumento della pressione arteriosa sistemica.
La grave accentuazione dell’aritmia sinusale che può accompagnare l’episodio di apnea associata all’ipossiemia, possono indurre disturbi di condu- zione ed aritmie maligne.
È possibile pertanto che, durante gli episodi apnoici, la riduzione della pressione parziale di O2, le aritmie cardiache, le oscillazioni della pressione arteriosa possono indurre scompensi circolatori in pazienti suscettibili.
In aggiunta, l’elevazione dei livelli ematici di catecolamine e l’iperattività del sistema nervoso simpatico possono portare, oltre che all’incremento dei valori pressori, anche ad una modificazione dell’attività piastrinica responsabile di una accentuazione della viscosità ematica.
Queste modificazioni di attività piastrinica sono significativamente più marcate nei pazienti affetti da OSAS.
Oltre a questi effetti sono state descritte fluttuazioni della pressione di perfusione cerebrale.
Più specificamente, durante gli episodi di apnea, l’aumento della pressione intratoracica determina un ostacolo al deflusso venoso cerebrale che a sua volta può provocare l’aumento della pressione intracranica con conseguente riduzione della pressione di perfusione cerebrale.
Altri studi hanno dimostrato nei pazienti affetti da OSAS la presenza di anomalie dei meccanismi di autoregolazione cerebrovascolare.
Fonti :
Roberto Baruffaldi, Chiara Lanciotti,
Marina Diomedi, Mauro Silvestrini
Clinica Neurologica, Università di Ancona
Clinica Neurologica, Università di Roma “Tor Vergata”
 Le due immagini qui accanto, mostrano esattamente quale sia la situazione in presenza di un’apnea durante il sonno. La faringe è la sede dell’ostruzione delle vie aeree superiori durante il sonno nell’OSAS. In generale un cambiamento patologico o una variante normale che restringa le vie aeree superiori da svegli predispone ad apnee o ipopnee ostruttive durante il sonno.
Le due immagini qui accanto, mostrano esattamente quale sia la situazione in presenza di un’apnea durante il sonno. La faringe è la sede dell’ostruzione delle vie aeree superiori durante il sonno nell’OSAS. In generale un cambiamento patologico o una variante normale che restringa le vie aeree superiori da svegli predispone ad apnee o ipopnee ostruttive durante il sonno.
L’obesità è il singolo fattore predisponente più comune, tuttavia i pazienti con OSAS possono avere altri fattori che contribuiscono al restringimento delle vie aeree, come una lingua grossa, tonsille ingrandite, l’aumento del tessuto lasso in faringe o la mandibola retroposizionata (mandibola sfuggente) .
Durante l’inspirazione la pressione dell’aria in faringe è inferiore a quella atmosferica e le dimensioni del lume della faringe dipendono dall’equilibrio tra le forza di restringimento, che risulta dalla pressione di suzione e la forza dilatante, generata da piccoli muscoli inseriti sulle vie aeree superiori, che si contraggono durante ciascuna inspirazione e normalmente stabilizzano la parete molle della faringe.
All’inizio del sonno si verificano la riduzione dell’area del lume faringeo e la riduzione dell’attività dei muscoli delle vie aeree superiori, amplificate entrambe in caso di OSAS. Anche fattori legati alle mucose di superficie possono influenzare l’apertura delle vie aeree, soprattutto nei soggetti con le mucose infiammate a
causa di traumi ripetuti e dalla perdita di sensibilità che ne risulta. Ciascuna apnea o ipopnea termina con un risveglio, che si accompagna con l’aumento brusco della frequenza cardiaca e della pressione arteriosa.
In molti individui l’aumento della pressione arteriosa persiste per giorni e si accompagna all’aumento del rischio di sviluppare patologia cardiovascolare e ictus.
Una medicina partecipativa, personalizzata, preventiva, predittiva: Charles Auffray, presidente della European Association for Systems Medicine, durante il primo forum promosso dai colleghi dell’Associazione Italiana di Medicina e Sanità Sistemica, ha tracciato uno scena-rio a “4 P”. Ma se la medicina partecipativa può realizzarsi nel momento in cui medico e paziente diventano “partner di cura”, le altre tre dimensioni non possono prescindere da una forte spinta alla ricerca scientifica. «Abbiamo chiesto all’Unione europea la transizione a nuovi modelli di analisi e a un quadro normativo che regoli in chiave di open science l’accesso ai dataset scientifici» ha dichiarato Auffray.
Dati di milioni di abitanti, che potrebbero essere incrociati per favorire cure personalizzate, preventive, predittive. Non è un caso che, in ambito internazionale, la Systems medicine sia all’incrocio tra biologia molecolare e dati comportamentali e ambientali: tre variabili da misurare per trovare la ricetta giusta della salute. Auffray ha partecipato al Progetto Genoma umano, che dal 1990 al 2003 ha impiegato i maggiori centri scientifici, specie del mondo anglosassone, per identificare e mappare l’insieme delle informazioni genetiche, variabili multiple comprese. Delle centinaia di migliaia di geni attesi, ne sono stati trovati circa 30.000, e solo il 2% contiene la codificazione per le proteine. Gli altri che funzione hanno? Ogni genoma è unico: se si incrociassero i dati genetici con quelli relativi allo stile di vita, che impatto avrebbe quest’analisi sulla salute di ogni individuo?
Nel 2009, l’informatico Larry Lee Smarr, trasferitosi dall’Illinois alla California, ha cominciato a raccogliere ogni giorno dati sulla sua forma fisica attraverso dispositivi digitali di misurazione biomedica basati su sensori, e li ha condivisi con la comunità scientifica: è sta- to il primo caso di “Quantified Self”, persone che “quantificano” il proprio corpo attraverso la tecnologia. Se pensiamo al corpo come una macchina, la riflessione diventa: incidendo sugli input, quindi il cibo, ma anche la qualità dell’aria, è possibile controllare i propri stati come l’eccitazione attraverso i livelli di ossigeno nel sangue, per ottimizzare gli output, le proprie prestazioni fisiche e mentali. Auffray, che dirige l’European institute for systems biology and medicine di Lione, ha presentato il Vistera Project: dal 2014, e fino al 2039, i partecipanti allo studio, principalmente francesi, cinesi, statunitensi e indiani, si sottopongono a diverse analisi, dal sondaggio della personalità ai biomarker, dai prelievi del sangue alla sequenza genica per avere accesso a un piano personalizzato di salute e benessere che regoli, quindi, nutrizione, esercizio, sonno, gestione dello stress. I dati clinici verranno poi aggregati in forma anonima per continuare la ricerca.
In Italia, chi già possiede un archivio dati molto interessante anche per questi fini di medicina personalizzata e preventiva è il Cineca, il Consorzio interuniversitario nazionale per il calcolo automatico gestito dal Miur, a cui partecipano oggi 70 università e 6 enti di ricerca, che dal 1969 raccoglie le informazioni amministrative di milioni di italiani. Dentro il Cineca, dal 1986, è stato attivato l‘osservatorio Arno, che monitora online i dati delle prestazioni sanitarie erogate al singolo cittadino di 31 aziende sanitarie convenzionate al servizio, quasi 11 milioni di abitanti. Oltre alla potenza di calcolo necessaria per estrarre dall’archivio solo i dati utili, per trovarne le correlazioni è stata istituita Core, una struttura di ricerca in ambito sanitario che integra l’osservatorio con banche dati regionali, e ha come partner l’Associazione nazionale medici e cardiologi ospedalieri e la Società italiana diabetologia. Un uso possibile dei database, che incrocia l’interesse delle case farmaceutiche, è quello di capire, ad esempio, perché alcuni tipi di farmaci non vengono utilizzati quanto dovuto. Sugli alendronati per la cura dell’osteoporosi, l’analisi dei dati ha permesso di tracciare l’identikit di quel terzo di pazienti che abbandona la terapia, pubblicato in uno studio dell’aprile 2016: maschi, giovani, cardiopatici, depressi e che prendono altre pillole, quindi preferiscono tralasciare quelle contro l’osteroporosi il cui effetto non si vede subito e comporta effetti collaterali come nausea e mal di testa. Più è preciso il target, più dovrebbe essere efficace la terapia e la prevenzione delle patologie. «Questi dati Cineca però non sono accessibili al livello del paziente» precisa Sergio Pillon, coordinatore al ministero della Salute della commissione per lo sviluppo della telemedicina. La digitalizzazione della cartella clinica per rendere più accessibili i dati sia al paziente che al medico è alla base dell’istituzione del Fascicolo sanitario elettronico, introdotto nelle linee guida ministeriali nel 2010 e realizzato in alcune regioni: «Dovrebbe essere l’equivalente del Cdc, il Cassetto del comò – sorride Pillon – Il posto dove si tiene la cartella divisa per visite e analisi, quindi suddivisa per sottoinsiemi filtrati». Il processo attraverso il Fascicolo sanitario elettronico però non riesce ad essere equivalente: «Non è intuitivo, oltre i passaggi per l’autenticazione non c’è un buon filtraggio, quindi non risulta efficiente» chiosa Pillon. Un problema di interfaccia, quindi di comunicazione.
Fonte: Josephine Condemi
Giornalista. Stretto indispensabile e pendolarismo identitario. Si appassiona a stranezze come le persone, i libri, l’epistemologia della complessità, l’innovazione sociale, la direzione dello sguardo. @jcondemi

Questa immagine riassume perfettamente la situazione attuale intorno all’OSAS, ovvero, tante discipline che pensano per sé, che pensano di avere ognuna di loro il diritto unico di parola e decisione su questa patologia, lavorando di conseguenza con i “paraocchi”, senza vedere né accorgersi di ciò che gli sta intorno.
Tutto ciò porta ad una situazione tale per cui il cittadino-paziente che si trova a dover affrontare il percorso diagnostico terapeutico, si scontra gioco forza con una confusione tale da incutergli paura, insicurezza, sensazione di smarrimento ed in molti casi, proprio per queste ragioni, non inizia nemmeno un percorso, né tanto meno una terapia.
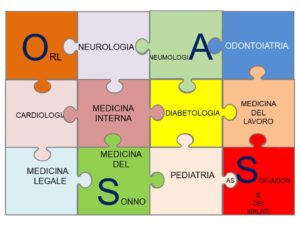
Questa seconda immagine, mostra come dovrebbe essere il mondo dell’OSAS nel nostro Paese, una simbiosi, una collaborazione, un lavoro d’insieme tra tutte le specializzazioni che contribuiscono alla diagnosi, terapia, follow up, benessere e sicurezza per il paziente e per la comunità tutta.
Da alcuni anni ormai si discute in diverse sedi sulla multidisciplinarietà della patologia OSAS, cioè la Sindrome delle Apnee Ostruttive del Sonno, e in molti convengono che questo sia l’unico traguardo possibile per il futuro lavoro e traguardi possibili da raggiungere.
Rimane però vero il fatto che sono ancora troppi coloro che pretendono di essere gli unici ad avere diritto di parola in questo campo, di dover decidere il belle e cattivo tempo, a cominciare dalla diagnostica sino alla scelta terapeutica per tutti coloro che ne soffrono.
Sono anche tanti coloro che “si sono riempiti la bocca” con le parole del Documento d’Intesa tra Stato e Regioni del 12 Maggio 2016, senza per altro far seguire fatti concreti e sono altre sì tanti coloro che parlano di programmi di prevenzione, di presa in carico del malato cronico, di medico diagnosticante e medico prescrittore, senza tenere conto che l’OSAS non è inserita nei nuovi LEA come malattia cronica e permanente, inficiando così tutte queste idee, che non possono essere realizzate per la caratteristica di malattia acuta e non cronica attuale che ha la patologia.
La terapia con Apparecchi Dentali è indicata per pazienti con russamento semplice o apnea lieve che non rispondono o non sono candidati appropriati alle misure di comportamento come perdita di peso o cambiamento della posizione nel sonno; per pazienti con apnea ostruttiva moderata che siano intolleranti o rifiutino il trattamento CPAP o gli interventi chirurgici sia adeno-tonsillare che maxillo-facciale.
Nei casi di OSAS grave si deve inizialmente tentare di risolvere il problema con la terapia CPAP, che al momento è considerata la misura più efficace in tutto il mondo, e solo in caso di fallimento si può provare a passare ad un’altra terapia.

Come funzionano gli apparecchi dentali?
Questi apparecchi prevengono il russamento e l’apnea ostruttiva agendo direttamente sul meccanismo che li produce, spingendo la mandibola in avanti durante la notte. Questo spostamento trascina avanti anche la lingua, l’epiglottide e il velo del palato (l’ugola) e mantiene così aperte le vie aeree.
Gli apparecchi dentali sono utili per tutti i pazienti?
L’efficacia di questi apparecchi dipende da diversi fattori: la gravità del disturbo del sonno, il peso corporeo, la conformazione dello scheletro facciale, l’anatomia delle vie aeree e la personale tolleranza di ogni paziente all’apparecchio.
Inoltre sono importanti la storia clinica (malattie in corso o pregresse), il fumo di sigaretta e il consumo di alcoolici.
Tutti questi fattori devono essere individuati con attenzione prima di iniziare qualsiasi terapia.
In genere, come spiegato più sopra, gli apparecchi dentali vengono prescritti per il russamento semplice o per forme lievi di OSAS.
L’uso degli apparecchi dentali è semplice, non invasivo, reversibile e poco costoso, e può continuare per tutta la vita.
La terapia funziona sempre?
Le percentuali di successo dipendono dai diversi fattori già descritti, ma per il russamento e l’apnea lieve si arriva sino al 90% di successi (russamento abolito o ridotto a livelli accettabili, mentre per le apnee si rimane nella fascia di quelle fisiologiche).
Chi può applicare gli apparecchi dentali?
E’ importante che vengano applicati da un dentista che ha una formazione specifica , perchè: è essenziale che venga ricercata la presenza di Apnea Ostruttiva del Sonno,prima di inserire dispositivi orali va fatta una valutazione completa dei denti, del parodonto ( gengiva e tessuti di sostegno del dente) e delle articolazioni della mandibola,la comparsa di eventuali effetti indesiderati va controllata con attenzione.
E’ fondamentale che il paziente che porta questi apparecchi venga visitato periodicamente e la posizione dei denti controllata e confrontata con i modelli della bocca realizzati ad inizio cura.
Tutti gli apparecchi destinati alla cura del russamento, agiscono portando avanti la mandibola durante la notte.
I dispositivi si differenziano tra loro per il tipo di meccanismo di avanzamento, la forma e il materiale. E’ possibile scegliere per ogni paziente il modello di apparecchio che garantisca la maggiore efficacia e la massima tollerabilità, considerando con attenzione le caratteristiche individuali.
L’uso dell’apparecchio dentale può creare dei problemi?
Grazie agli apparecchi di ultima generazione sono stati molto ridotti i disturbi transitori segnalati nel tempo quali salivazione abbondante, bocca secca,fastidio ai denti o ai muscoli masticatori, disturbi che spariscono comunque dopo le prime settimane d’uso.
I problemi a lungo termine sono rari.
Sono stati osservati cambiamenti della posizione della mandibola e piccoli spostamenti dei denti, cambiamenti di cui il paziente non ne è consapevole.
Ci sono delle controindicazioni?
Questi apparecchi non devono essere usati da pazienti che soffrono di epilessia mal controllata.
I pazienti devono avere denti in numero sufficiente a supportare l’apparecchio (di solito almeno 8-10 denti per arcata).
Chi utilizza l’apparecchio dentale non deve avere patologie gravi delle gengive e dei tessuti di sostegno dei denti (parodontite avanzata).
Elenco Dentisti Certificati:
Elenco Medici Odontoiatri certificati SIMSO
La RLS o Sindrome delle gambe senza riposo, è una condizione patologica a sè stante ma che può insorgere in concomitanza con un’OSA.
Cerchiamo di spiegare di cosa si tratta:
É affetto/a dalla sindrome delle gambe senza riposo?
- Quando sta seduto/a o disteso/a, ha il bisogno di muovere le gambe (un bisogno così forte da diventare
irrefrenabile)? - Il bisogno di muovere le gambe è associato a una spiacevole sensazione nelle gambe (smania, fastidio)?
- Questa sensazione spiacevole e il bisogno di muoversi si manifestano durante periodi di riposo o inattività?
- Questi sintomi si alleviano con il movimento delle gambe?
- Le sensazioni e il bisogno di muoversi le danno più fastidio di sera e di notte che durante il giorno,
specialmente quando è coricato/a? - Ha spesso difficoltà ad addormentarsi o a mantenere il sonno?
- La persona che dorme con lei le riferisce che lei agita le gambe mentre dorme; le capita di avere degliscatti involontari con le gambe quando è sveglio/a prima di addormentarsi?
- È spesso stanco/a o ha difficoltà di concentrazione durante il giorno?
- Ha dei familiari che provano lo stesso bisogno di muoversi e le stesse sgradevoli sensazioni alle gambe?
- Le analisi mediche effettuate non hanno rivelato la causa del bisogno di muoversi e delle sensazioni che prova?
Se soffre di sindrome delle gambe senza riposo (RLS) non è solo/a!!
Questo disturbo neurologico può colpire tra il 5 e il 10% della popolazione.
Molte persone sono affette da una forma lieve della malattia, ma la sindrome delle gambe senza riposo pregiudica gravemente la vita di milioni di individui.
Caratteristiche principali della sindrome delle gambe senza riposo:
Il sintomo principale della RLS è il forte bisogno di muovere le gambe, bisogno che può diventare irrefrenabile.
Questo impulso di solito è associato a sensazioni spiacevoli, descritte frequentemente come qualcosa che si muove in profondità nelle gambe. Queste sono sensazioni generalmente molto sgradevoli, che in una minoranza dei soggetti possono essere associate a dolore.
Formicolio, prurito, crampi, scosse, smania, fastidio sono alcune delle parole che descrivono queste sensazioni.
Quando si manifestano, questi disturbi sono associati all’impulso di muoversi; tuttavia, molti pazienti non riportano alcuna sensazione se non il bisogno di muovere le gambe. (Talvolta i sintomi possono estendersi anche alle braccia e raramente ad altre parti del corpo.) I sintomi della RLS si manifestano o peggiorano quando la persona affetta è a riposo.
A periodi di riposo più lunghi corrispondono generalmente una maggiore probabilità di insorgenza dei sintomi e una loro intensificazione. I sintomi sono alleviati dal movimento delle estremità interessate.
Con il moto, possono scomparire temporaneamente o solo attenuarsi e il sollievo generalmente inizia non appena il soggetto comincia a muoversi, o poco dopo, e continua per la durata dell’attività motoria. Camminare è l’attività preferita in particolare dai pazienti con i sintomi più gravi. Questa sindrome è solitamente associata a una maggiore attività motoria durante i periodi di riposo e durante il sonno.
I sintomi della RLS peggiorano di sera e di notte, specialmente quando l’individuo si corica. I sintomi RLS che si manifestano sedendosi o coricandosi di mattina non sono gravi come quelli provati dai pazienti sedendosi o coricandosi di sera o di notte.
Caratteristiche correlate con la sindrome delle gambe senza riposo:
I sintomi della sindrome delle gambe senza riposo possono far sì che i soggetti abbiano difficoltà ad addormentarsi o a mantenere il sonno.
Circa l’80% delle persone affette da questa malattia presenta anche movimenti periodici degli arti inferiori durante il sonno, che si manifestano di tanto in tanto durante la notte generalmente come scatti ogni 20-30 secondi, spesso causando risvegli parziali (microrisvegli) che disturbano il sonno.
Poiché è possibile che lei abbia difficoltà ad addormentarsi o a mantenere il sonno di notte, è probabile che si senta insolitamente stanco/a o che abbia difficoltà a concentrarsi durante la giornata.
La deprivazione cronica del sonno e gli effetti sulla sua abilità di concentrarsi possono influire sulle sue capacità lavorative e sulla sua partecipazione ad attività sociali, a passatempi e ad attività ricreative, oltreché provocare sbalzi di umore che possono interferire con i suoi rapporti interpersonali.
Cause:
La causa della RLS è ancora oggetto di ricerche e le risposte sono ancora limitate.
Tuttavia, crediamo che questa malattia possa avere cause diverse, probabilmente concomitanti. La sindrome spesso colpisce persone della stessa famiglia. Attualmente, i ricercatori stanno identificando il gene o i geni che possono essere responsabili di questa forma di malattia, conosciuta come RLS primaria o ereditaria. La sindrome delle gambe senza riposo può esserecausata da un’altra malattia, la cui presenza ne causa il peggioramento. Questa è la RLS secondaria.
Il 15% delle donne in gravidanza è colpito da RLS, specialmente durante gli ultimi mesi di gestazione. Dopo il parto, i sintomi spesso scompaiono. L’anemia e la carenza di ferro nel sangue sono correlate ai sintomi della sindrome delle gambe senza riposo, così come lo sono alcune sindromi croniche quali le neuropatie periferiche (danni ai nervi delle gambe e dei piedi) e l’insufficienza renale.
La letteratura medica recente evidenzia anche una possibile correlazione tra la RLS e i sintomi del disturbo da deficit di attenzione e iperattività dei bambini. Se nessuno dei suoi familiari ha la RLS e se all’origine del disturbo non vi sono patologie correlate, il tipo di sindrome di cui è affetto/a è denominato idiopatico, ossia con causa sconosciuta.
Età di insorgenza:
Benché la RLS sia diagnosticata prevalentemente nelle persone di mezza età, in molti individui affetti da questo disturbo, soprattutto nella forma primaria, è possibile risalire a sintomi presenti già nell’infanzia.
Questi sintomi possono essere stati inquadrati come dolori di crescita o attribuiti ad iperattività del bambino, che non riusciva a stare seduto tranquillo.
Diagnosi:
Con i suoi classici sintomi, la sindrome delle gambe senza riposo viene diagnosticata valutando l’anamnesi del paziente. Dopo aver escluso altre patologie che possono essere all’origine dei sintomi, il suo medico può fare la diagnosi di RLS in base alla descrizione delle sensazioni da lei provate. Non esistono analisi di laboratorio che possono confermare la diagnosi. Tuttavia, un esame fisico del paziente, che includa gli esiti delle necessarie analisi di laboratorio, può rivelare disturbi associati e contingenti, come una anemia o una carenza di ferro, che possono essere correlati con la RLS. Alcuni soggetti (inclusi coloro con movimenti periodici degli arti durante il sonno e senza le sensazioni fastidiose della RLS) necessitano di un esame del sonno effettuato durante la notte, per determinare altre possibili cause dei loro disturbi del sonno.
Trattamenti:
L’obiettivo di qualsiasi trattamento medico, incluso quello della sindrome delle gambe senza riposo, è quello di conseguire i massimi benefici con il minimo dei rischi. Pertanto, una corretta strategia terapeutica significa soppesare questi rischi e benefici e iniziare con il trattamento meno rischioso. Le terapie a basso rischio includono il trattamento dei sintomi oltre a modificare alcuni comportamenti igienici del sonno. Se all’origine della sindrome delle gambe senza riposo vi è una carenza di ferro o di vitamine, l’introduzione di supplementi quali ferro, vitamina B12 o acido folico (secondo le esigenze) nella dieta alimentare può essere sufficiente ad alleviare i sintomi. Poiché dosi anche moderate di alcuni minerali (quali il ferro, il magnesio, il potassio e il calcio) possono compromettere la capacità dell’organismo di assimilare altri minerali o possono addirittura essere tossiche, è bene usare supplementi di minerali solo dietro consiglio del medico. Le raccomandazioni attuali includono la verifica della concentrazione di ferritina nel siero (per valutare il livello di ferro immagazzinato nei tessuti) e la prescrizione di supplementi di ferro solo se la ferritina ha un valore inferiore a 50 mcg/l. L’uso di alcuni farmaci sembra peggiorare i sintomi della RLS. Questi medicinali includono i calcio antagonisti (usati per trattare l’ipertensione e le malattie cardiache), la maggior parte dei farmaci antinausea, alcuni preparati per il raffreddore e le allergie, i principali tranquillanti, la fenitoina e la maggior parte dei medicinali usati per il trattamento della depressione.
Le modifiche comportamentali includono la determinazione, su base individuale, delle abitudini e delle attività che peggiorano o migliorano i sintomi della RLS. Un’alimentazione sana ed equilibrata è importante per ridurre la gravità della malattia. Benché il consumo di caffeina inizialmente possa dare l’impressione di alleviare i sintomi, è molto probabile che in realtà si limiti a ritardarli, ossia a manifestarli più tardi nella giornata, e spesso li intensifica.
La soluzione migliore è evitare tutti i prodotti a base di caffeina inclusi il cioccolato, il caffè, il tè e le bibite contenenti caffeina. Per la maggior parte degli individui, il consumo di alcool prolunga la durata o l’intensità dei sintomi; anche in questo caso, astenersi dal consumare bevande alcoliche è la migliore soluzione. Poiché l’affaticamento e la sonnolenza tendono a peggiorare i sintomi dell’RLS, l’adozione di un programma di igiene del sonno regolare dovrebbe essere il primo passo verso la risoluzione dei sintomi. Si potrebbe inoltre rendere conto che lei ha un sonno più stabile e riposante nella seconda parte della notte; ad esempio, il periodo migliore per lei potrebbe essere dalle 2 di notte alle 10 di mattina. Alcune persone riscontrano l’utilità di esercizi fisici alcuni minuti prima di coricarsi. Praticare attività che contrastino i sintomi della RLS sembra essere una soluzione molto efficace, benché temporanea, nel controllo della malattia. Camminare, fare stretching, fare un bagno caldo o freddo, massaggiare l’arto interessato, applicare impacchi caldi o freddi, ricorrere a vibrazione, agopuntura e tecniche di rilassamento (come il biofeedback, la meditazione o lo yoga) sono accorgimenti che possono aiutarla a ridurre o ad alleviare i suoi sintomi. Impegnare attivamente la mente con attività quali prendere parte a una discussione stimolante o a un dibattito, fare un ricamo intricato o giocare ai video games può essere di aiuto nei periodi in cui deve restare seduto/a, come durante un viaggio.
Sfortunatamente, in molti casi i sintomi della RLS non si risolvono con il trattamento dei disturbi associati e con la modifica dello stile di vita, oppure migliorano inizialmente per poi peggiorare nel tempo, rendendo insufficienti questi rimedi. In entrambi i casi, può rendersi necessaria la somministrazione di medicinali.
Igiene del sonno:
L’igiene del sonno in situazioni ideali prevede un ambiente fresco, tranquillo e comodo in cui dormire, andare a letto di sera sempre alla stessa ora, svegliarsi al mattino sempre alla stessa ora, e dormire un numero di ore sufficiente per sentirsi riposati. Alcune persone con RLS trovano che andare a letto e svegliarsi più tardi li aiuta a riposare meglio. Una buona igiene del sonno include anche un programma di regolare e moderato esercizio fisico durante il giorno.
Generalmente, gli esperti del sonno consigliano di fare esercizio fisico almeno sei ore prima di andare a letto per evitare qualsiasi influsso negativo sul sonno; tuttavia, molte persone con RLS trovano utile praticare attività fisiche immediatamente prima di coricarsi, come la cyclette o il tapis roulant.
Riepilogo:
L’informazione è la prima arma contro la sindrome delle gambe senza riposo. Il suo programma di trattamento ottimale richiede una stretta collaborazione tra lei e il suo medico. Uno stile di vita più sano, l’eliminazione delle sostanze che possono provocare o accentuare i sintomi, l’integrazione con vitamine e minerali secondo la necessità, e l’attività fisica sono tutte misure che aiutano a ridurre o eliminare la necessità di interventi farmacologici.
Se i farmaci dovessero rivelarsi necessari, generalmente è fondamentale procedere per tentativi e con cautela per trovare il medicinale più adatto e la dose più adeguata alle sue esigenze. Per molti pazienti la scelta di una mono terapia utilizzando un solo farmaco o a volte il ricorso a una combinazione di farmaci dà i risultati migliori. In altri casi dopo un periodo di benessere e di efficacia di un farmaco si possono presentare degli effetti collaterali, o la sua efficacia può a diminuire nel tempo, per cui si deve passare a un farmaco alternativo. È chiaro che bisogna andare cauti nell’abbinare farmaci diversi, cosa che deve essere fatta solo sotto osservazione medica e su consiglio di uno specialista. Poiché non vi è un trattamento universale per la RLS che sia completamente efficace per tutti, la ricerca medico-scientifica deve continuare con lo scopo di trovare farmaci sempre più efficaci e meglio tollerati.
Finché non saranno identificate le cause della RLS e la sua cura, la stretta collaborazione con il suo medico curante, la sua partecipazione a gruppi di supporto locali e la sperimentazione con trattamenti sia farmacologici che non farmacologici, la aiuteranno a trovare la soluzione che le permetterà una buona qualità di vita, nonostante la malattia.
Gruppo di Auto Aiuto per la Sindrome delle Gambe Senza Riposo (RLS)
Pubblichiamo qui un lavoro dei dott.ri Magnavita e Garbarino sulle Alterazioni dell’attenzione e della vigilanza quali fattori di rischio infortunistico
CFS, ovvero la Sindrome da Fatica Cronica
Per quanto riguarda i pazienti affetti da OSAS, in alcuni casi è stata rilevata la presenza di CFS (Chronic Fatigue Syndrome) e qui, con riferimento al sito dell’Associazione Malati CFS ONLUS, riportiamo alcune informazioni a riguardo.
La CFS è una malattia nuova?
La CFS è giunta all’attenzione del pubblico e dei mass-media americani a metà degli anni Ottanta in seguito a due epidemie, verificatesi rispettivamente nei pressi del lago Thaoe, nel Nevada e nella città di Lyndonville, stato di New York. In entrambi i casi, centinaia di persone in perfetta salute si ammalarono di una malattia molto simile all’influenza, che si protraeva per molto tempo ed era caratterizzata soprattutto da una stanchezza muscolare inspiegabile e da alterazioni intellettuali altrettanto misteriose. Due giovani medici del Nevada, Dan Peterson e Paul Cheney, capirono di trovarsi di fronte a qualcosa di nuovo, ad una malattia seria ma fino a quel momento sconosciuta, e segnalarono l’accaduto alle autorità sanitarie. Nel frattempo, in altre città degli Stati Uniti furono evidenziate piccole epidemie del tutto sovrapponibili a questa e i giornali americani cominciarono a usare la terminologia “yuppie flu” per descrivere questa malattia, in quanto la maggior parte dei sofferenti era rappresentata da giovani professionisti, tra i 25 e i 40 anni, fino a quel momento perfettamente sani. Ancora oggi, molte delle persone colpite sul lago Thaoe nel 1984 presentano i sintomi tipici della CFS.
Da quel momento, cominciarono anche a venir segnalati casi sporadici di questa forma, fino a che, nel 1988, un gruppo di medici che ne erano venuti a contatto si riunirono presso i CDC ad Atlanta e fu coniata la prima definizione di caso, pubblicata su “Annals of Internal Medicine” . Tornando indietro nel tempo, tuttavia, è facile rendersi conto che la CFS non è una malattia nuova. Già nel 1770, Richard Manningham descrisse una patologia post-infettiva, caratterizzata da aumento della temperatura corporea, stanchezza e dolorabilità muscolare ed osteoarticolare, che egli denominò “febbricula”, e durante la seconda metà dell’ottocento si parlò a lungo, nell’europa occidentale, di “neurastenia”, come condizione di esaurimento nervoso, caratterizzato da una stanchezza inspiegabile, sia fisica che mentale, anche dopo minimi sforzi, alla quale erano associati sintomi variegati, quali mal di testa, disturbi gastroenterici e disturbi soggettivi di ogni tipo. I medici del tempo consideravano la neurastenia come grave ed allarmante: era il prezzo da pagare per l’industrializzazione ed il conseguente carico di lavoro cui le nuove classi professionali erano sottoposte. Successivamente, il problema perse interesse in quanto patologia non risultava in alcun modo curabile, e questa definizione venne riservata a forme pseudo depressive e comunque nell’ambito psichiatrico. Anche le prime descrizioni di neurastenia, comunque, facevano riferimento ad una malattia febbrile, di natura infettiva.
Nel XX secolo, inoltre, sono state segnalate una gran quantità di epidemie inspiegabili, di supposta natura infettiva, che hanno sempre dato origine ad una forma cronica post-infettiva del tutto sovrapponibile a quella che oggi chiamiamo CFS, e che talvolta ha preso il nome di “disease of a thousand names”, poiché ad ognuna di queste descrizioni seguirono nomi e definizioni differenti. Per segnalarne alcune delle più famose: nel 1934 a Los Angeles, alla fine degli anni trenta in Svizzera e in Inghilterra (tutte e tre all’interno di ospedali), nel 1948 nella città di Akureiri, Islanda, e nello stesso anno ad Adelaide, Australia; nel 1950 a New York e nel 1955 a Londra (la famosa epidemia del Royal Free Hospital).
Da circa un decennio la CFS sta attraendo l’attenzione del mondo scientifico un po’ ovunque, in particolare nel Nord dell’Europa, negli Stati Uniti, in Australia ed in Giappone. Oggi circa 200-300 pubblicazioni scientifiche sulle riviste mediche internazionali riguardano, ogni anno, la CFS.
Per maggiori informazioni :

Oggi per la cura delle OSAS, vi sono diverse possibilità terapeutiche, ovvero: Terapia Ventilatoria (CPAP/ APAP/ BILEVEL), terapia Odontoiatrica (MAD), Chirurgia Otorinolaringoiatrica (FLP), Chirurgia Maxillo-Facciale (Avanzamento Mandibolare Chirurgico).

